
COVID kui võimaluste aken pikaajalise hoolduse reformile
Koroonapandeemia näitas selgelt kätte eri süsteemide nõrgad kohad sotsiaal- ja tervishoiupoliitikas. Nüüd, mil esimene ehmatus kriisist on möödas, on aeg mõelda, milliseid uusi võimalusi see karm õppetund meile pakkus? Nagu öeldakse, pole halba ilma heata.
sotsiaalpoliitika professor, Tallinna Ülikool
analüütik ja konsultant, Sharpminder
Maailma mastaabis jääb ilmselt kõige traagilisemaks kaasuseks USA, kus vaatamata kõrgeimatele tervishoiukuludele ei suudeta nakkust ohjes hoida ning surmade arv on ületanud 190 000 piiri.
Tervisepoliitikast COVIDi taustal
Praegused teadmised COVIDi levimist mõjutavate asjaolude kohta on hakitud ja vastuolulised. Üks enam levinud väide on, et haiguse riskirühmas on ennekõike 65+ inimesed. Statistika seda ei toeta. Eakate osatähtsus rahvastikus on kõrgeim Kreekas ja Itaalias, ent COVIDist põhjustatud surmasid on Kreekas ligikaudu 50 korda vähem kui Itaalias. USA rahvastik on küllaltki noor, ent suremuselt on riik maailma tipus ning suhtarvuna ühe miljoni elaniku kohta esikümnes.
Eakate kõrgemat haigestumist ei kinnita ka Eesti andmed. Ülekaalukalt on meil haigestunuid enim 50–59aastaste seas, 70aastaste hulgas on koroona diagnoosi saanuid enam-vähem sama palju kui 20aastaste seas. Nagu terviseameti COVID 19 rahvastikupüramiidilt näha, on eriti palju haigestunuid 45–59aastaste naiste hulgas. See viitab asjaolule, et viirus ohustab neid, kes palju liiguvad ja suhtlevad.
Naiste suurem osatähtsus selle vanuserühma nakatunute seas võib olla seotud nende elukutsega – naised domineerivad sotsiaaltöötajate, medõdede ja hooldustöötajate seas ehk teisisõnu suhtlevad palju kõrges eas inimestega, kel koroona kulgeb raskemini.
Kuigi viiruse levik ei paista olevat rahvastiku vanuselise struktuuriga otseselt seotud, tuleb siiski mõelda sellele, mida tervishoiu- ja hoolekandepoliitikas on võimalik ette võtta, et COVIDit (ja teisi tulevasi viirusi) kontrolli all hoida.
OECD pakub, et edu võtmeks on mitme olulise tervishoiusüsteemi ressursi üheaegne võimekus. Kui on piisavalt arste, aga õdesid napib, siis on lugu halb (Hispaania). Samuti on olukord keeruline siis, kui arste küll jagub, aga suur osa neist kuulub ise riskigruppi (COVIDi puhul eakad) ning puudu on ka voodikohtadest (Itaalia).
UK tervishoiusüsteemis napib kõike, nii voodikohti, arste kui ka õdesid, mis võibki seletada UK üht suurimat koroonasurmade arvu Euroopas. Edukad on OECD hinnangul need riigid, kellel kõik kolm ressurssi – arstid+õed+voodikohad – on heal tasemel (nt Saksamaa, Eesti).
OECD tervisepoliitika divisjoni juht Francesca Colombo (2020) osundab, kui teravalt on COVID toonud päevakorrale vajaduse tõsta pikaajalise hoolduse (PAH) süsteemid uuele tasemele. Ligi pooled koroonasurmadest maailmas on ühel või teisel moel seotud hoolekandega, sh avahooldusega. Hooldustöötajad, kes sarnaselt tervishoiutöötajatega peavad võitlust viirusega eesliinil, pole tihti saanud piisavat ettevalmistust töötamiseks nakkusoludes.
Veelgi enam, viimasel aastakümnel moodi läinud deinstitutsionaliseerimine, suund avahooldusele ja perede vabadusele hooldaja valikul on viinud muu hulgas selleni, et osal hooldajatest puudub erialane kvalifikatsioon üldse.
Constanzo Ranci ja Emmanuele Pavolini jõudsid oma teadusartiklis (2015) järeldusele, et 2009. aasta fiskaalkriisi järel jäeti mitmes Euroopa riigis PAH-reformid kalevi alla. Nad avastasid, et koroonahaiguste (ja -surmade) tipus on need riigid, kus kärbiti koos reformide peatamisega valdkonna eelarvet ja leevendati migrantidest hooldustöötajatele esitatavaid kutsenõudeid (Prantsusmaa, Itaalia, Hispaania).
Pooled Eesti koroonasurmadest on samuti seotud hooldekodudega – 2020. a maikuu alguseks registreeriti riigis kokku 55 surmajuhtu, nende seas oli 27 hooldekodude elanikku, vanuses 63–99 eluaastat (Terviseamet 2020). Surmajuhtude osatähtsus nakatunute seas on jäänud Eestis üsna madalaks ning ka hoolekandeasutuste elanike seas, kes kuuluvad riskirühma, moodustab see vaid 10% haigusjuhtudest. Statistika kohaselt ohustab aga nakkus ühtmoodi nii hooldekodude personali kui ka kliente (joonis 1).
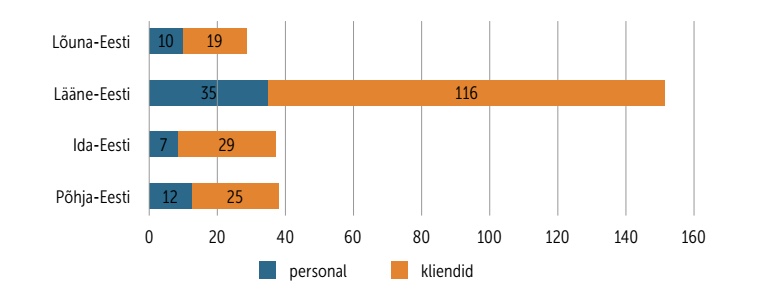
Terviseamet 2020
Senised PAHi reformisuundumused Euroopas
Siiski jõuti pikaajalises hoolduses enne nn kasinuse ajastut viia ellu mitmeid muudatusi, sest rahvastiku vananemine ning vajadus hoida võimalikult palju tööealisi inimesi tööturul sundis riike probleemidega tõsiselt tegelema.
PAH-süsteemi reformisid nii kindlustuspõhised heaoluriigid (nt Prantsusmaa, Saksamaa) kui ka Põhjamaad, kus varasema massiivse ja helde süsteemiga enam jätkata ei saanud. Saksamaa jäi kindlaks kohustusliku sotsiaalkindlustuse põhimõttele, mis tähendas täiendava hoolduskindlustusmakse lisamist juba olemasolevale ravikindlustusele. 2009. aastast on hoolduskindlustus kohustuslik igale kodanikule, kel on ravikindlustuse kohustus (Gerlinger 2018). Prantsusmaa ja Belgia, mis on traditsiooniliselt esindanud perekeskset hooldusmudelit, on nüüdseks valinud abivajajatele rahaliste toetuste maksmise (ingl cash for care).
Prantsusmaa sätestas selle toetuse 1997. a, et aidata vähemalt 60aastastel isikutel katta neid kulusid, mida ravikindlustus ei korva. Kuigi toetust maksab kohalik omavalitsus, tuleb raha selleks riigieelarvest (Le Bihan 2018). Selline rahalise toetuse maksmine esindab pikaajalises hoolduses kõige selgemalt viimasel aastakümnel laialt propageeritud deinstitutsionaliseerimise (DI) suunda.
Põhjamaades on PAH siiani valdavalt avalik teenus, mida rahastatakse üldmaksudest ja mille korraldus on kohaliku omavalitsuse pädevuses. Avalikke PAH-teenuseid võidakse osutada ka koduteenuste kujul, mis on sageli integreeritud tervishoiusüsteemi ehk täpsemalt koduõendusega.
Nii nagu mitmes teises sotsiaalpoliitika valdkonnas, on ka PAH-süsteemide reformimisel näha ideede ja praktikate laenamist eri mudelitelt. Ühendkuningriigis arutatakse Mandri-Euroopale iseloomuliku hoolduskindlustuse kehtestamist (ESPN 2018), Soomes on sotsiaal- ja tervishoiureformi (SOTE) jõustumisel plaan senist PAH-süsteemi tsentraliseerida ning avada uks kasumitaotluseta eraettevõtjatele (Kalliomaa-Puha ja Kangas 2018).
Ka Eesti on plaaninud reformida pikaajalise hoolduse süsteemi, mis praegu jagab vastutuse tervishoiusüsteemi ja hoolekandesüsteemi vahel. Tervishoiusüsteem pakub õendusabi, geriaatrilist hindamisteenust ja hooldusravi kodus.
Sotsiaalhoolekanne tegeleb hoolekandeasutuste, päevahoiuteenuste, koduhoolduse ja eluasemeteenustega. Mõnes linnas on katsetatud ka hoolduskoordinatsiooni, et lõimida sotsiaal- ja tervishoiuvaldkonda veelgi enam. Kui tervishoiusüsteemi hallatakse keskvõimu tasandilt, siis hoolekandesüsteemi rakendab kohalik omavalitsus. Seega on Eesti PAH-süsteemi sees nii horisontaalsed kui ka vertikaalsed „müüridˮ.
PAH-reformid on päevakohased kõigis arenenud riikides, seetõttu on rahvusvahelised ühendused algatanud mitmeid analüüse (OECD 2011; OECD 2015; ESPN 2018). PAHi olukorrast ja vajadustest on tellinud mitmeid uuringuid ka Eesti riik (Price Waterhouse Coopers 2009, Maailmapank 2017, Riigikantselei 2017, Praxis 2017). Just Maailmapanga analüüsile tugines hoolduskoormuse rakkerühm oma reformisoovituste väljatöötamisel (Riigikantselei 2017).
Nendes raportites käsitletakse ka PAH-süsteemi rahastamist, mille järgnevalt luubi alla võtame. Siiani on rahamurede leevendamiseks soovitatud eeskätt sotsiaal- ja tervisevaldkonda rohkem integreerida, lootes, et see muudaks teenusepakkumise tõhusamaks, sh ökonoomsemaks (Riigikantselei 2017; ESPN 2018). Rahastamise eri allikad ja võimalikud trade-off’id on siiani pälvinud vähem tähelepanu ning ülalmainitud raportid on jäänud nende suhtes üsna ettevaatlikuks.
Nõudlus ja pakkumine Eesti praeguses PAH-süsteemis: pilk linnulennult
Pikaajalisel hoolekandel on Eestis raske taak: nõukogude ajast pärit ebainimlikud tingimused, vilets kvaliteet ja eestlase jonnakus iga hinna eest ise hakkama saada on oluliselt pidurdanud nõudluse arenemist selles valdkonnas. Poliitika kujundajad läksid varmalt kaasa aktiivse vananemise ja DI-retoorikaga, mis samuti kutsus asendama hooldekodusid avahoolduse ja kogukonna (vabatahtliku) panusega.
Nii polnudki teenuste arendamiseks survet ei alt ega ülalt ning Eesti kogukulud PAHile on Euroopas ja OECDs ühed kõige madalamad – 0,6% SKPst (OECD 2018). Tõsi, see number sisaldab vaid haigekassa kaudu tehtavaid tervishoiukulutusi; sotsiaalsüsteemi panust lisades (vt World Bank 2017, 67) saame umbkaudseks näitajaks 0,8% SKPst. See jääb ikkagi kaks korda alla OECD keskmisele.
Aga kui nõudlust pole, kas siis ongi PAH-süsteemi raha rohkem vaja? Pilk tarbijakäitumise trendidele (joonis 2) räägib paraku teist keelt.
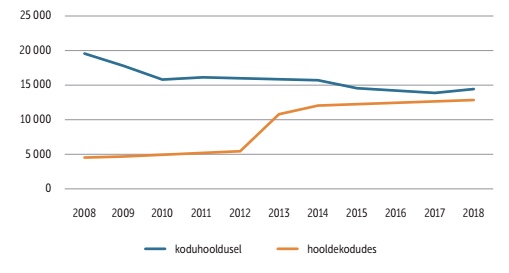
OECD 2020
Viimase kümne aastaga on pidevalt kasvanud hooldekodudes viibivate inimeste arv ja langenud avahoolduse kasutajate hulk. Trendid on samasugused ka eakama, 80+ rahvastiku hulgas, mis viitab sellele, et muutuva käitumise taga on pigem sotsiaalsed või süsteemi muutused kui inimeste tervislik seisund. Hooldekodud on muutunud tänapäevasemaks ja teenus professionaalsemaks, teisalt on tööealised inimesed liikuvamad ning oma eaka ema-isa eest hoolitsemine logistiliselt üha keerulisem.
Tähelepanuta ei saa jätta ka üldist jõukuse kasvu, mistõttu on Eestis praegu rohkem inimesi, kes suudavad hooldekodu koha eest maksta.
Nõudluse kasv ja riigi tegevusetus avaliku PAH-süsteemi arendamisel on toonud kaasa inimeste omaosaluse suurenemise. Eestis moodustab PAHi eelarvest tarbijate omaosalus üle 25%, hooldekodu koha maksumusest aga keskmiselt üle 72% (ESPN 2018). Võttes arvesse jõukuse (rahalised tulud + kinnisvara turuväärtus) ebaühtlast jaotust Eestis, toodab praegune reformimata süsteem sotsiaalset ebaõiglust, sest PAH-teenuste kättesaadavus sõltub tugevalt teenusekasutaja maksevõimest (Riigikantselei 2017).
Oluline on arvestada, et omaosaluse koorem võib peres kanduda edasi põlvest põlve: kui eaka inimese varast ei piisa, peavad tööealised lapsed panustama rahaliselt või vähendama oma osalemist tööturul; nende vähenev sissetulek ahendab aga omakorda suutlikkust pakkuda mitmekülgseid arenguvõimalusi oma alaealistele lastele. Suur omaosalus võib olla ka üks põhjus, miks ligi 2/3 nendest, kes võiksid pikaajalist hooldust vajada, ei saa seda praegu mitte mingil kujul (st ei hooldekodu, koduhoolduse ega toetusena) (World Bank 2017).
Seega survestab nõudluse kasv PAH-süsteemi varasemast tugevamini ja riik peaks reformi kavandamisel võtma arvesse kahte põhimõttelist asjaolu:
- Jõukuse kasv ning väärtushinnangute muutumine suurendavad nõudlust just hooldekodu teenuste järele, mis on avahoolduse või rahalise toetusega võrreldes kallim variant.
- Kui riik jätkab praegust „käed-rüpes” istumist, siis muutub PAH-süsteem veelgi enam erasektori-keskseks ja hakkab jõuliselt suurendama sotsiaalset ebavõrdsust ühiskonnas kogu elukaare ulatuses.
Kuidas rahastust suurendada?
Kui tahaksime PAHi teenustega jõuda Põhjamaade tasemeni (2,5–3% SKPst), tuleks meil kohe kulutusi neljakordistada. Et olukorra tõsidust mõista, tõmmakem siin paar paralleeli – vajaliku raha saaks kokku, kui loobuda täielikult: a) tööturuteenustest ja -toetustest (0,9% SKPst); b) kõigist peretoetustest (2,1%) või c) riigikaitsest (2,1% SKPst).
Ükski nendest alternatiividest pole paraku realistlik ning isegi Maailmapank (2017) ütleb, et Põhjala tasemel hoolekandesüsteem pole Eestile jõukohane. Teisalt on PAH-süsteemi alarahastatus sedavõrd suur, et üleskutse lahendada probleemi tervishoiu- ja sotsiaalsüsteemi parema sidustamisega näib samuti utoopilisena. Abi ei ole ka sellest, kui n-ö väikest tekki kord ühe, kord teise serva peale sikutada ja suurendada eraldisi KOVidele toetus- või tasandusfondist, nagu pakub hoolduskoormuse vähendamise rakkerühm (Riigikantselei 2017). See ei tooks raha juurde, vaid paigutaks seda lihtsalt ümber.
Niisiis on aeg vaadata otsa rahastamise fundamentaalsetele küsimustele. Neid on meie hinnangul kaks. Esiteks, kuidas laiendada tulubaasi ja teiseks, kuidas vähendada eespool mainitud vertikaalse ja horisontaalse müüri mõju rahastamisele.
Alustame küsimusest, kas PAHi rahastamine peaks olema kohaliku- või keskvalitsuse ülesanne. Enne haldusreformi valminud Price Waterhouse Coopersi analüüs (2009) jõudis järeldusele, et hooldusteenuste finantseerimine tuleks kohalikelt omavalitsustelt ära võtta ja tuua keskvalitsuse tasandile. Pärast haldusreformi valminud rakkerühma raporti (2017) seisukoht on risti vastupidine – suurendada tuleks KOVide rahastamist riigieelarve eraldiste abil. Haldusreform (2015–2017) ei toonud muudatusi KOVide tulubaasi, seetõttu on kohaliku tasandi rahaline seis endiselt nõrk, vaatamata omavalitsuste territoriaalsetele ja demograafilistele muutustele.
Praegu on selle vertikaalse müüri lõhkumisele suunatud vaid ajutine leevendus – umbes 80 miljonit eurot ELi fondide raha kohalike sotsiaalteenuste ja omastehooldajate toetamiseks. 2021. a algaval ELi finantsperioodil selle tuluallikaga tõenäoliselt enam arvestada ei saa ning kohalikul tasandil ei ole ilma uue haldusreformita võimalik arendada PAH-süsteemi nõudmistele kohaseks.
Millised on võimalused tuua PAH-süsteemi lisaraha keskvalitsuse tasandil?
Ühe lisaraha allikana on Eestiski arutatud hoolduskindlustuse ideed. Kui PWC 2009. a raport pidas 1%–1.5% kindlustusmakse lisamist arukaks alternatiiviks, siis Maailmapanga 2017. aasta analüüs kohustusliku hoolduskindlustusmakse juurutamist ei toeta. Maailmapanga hinnangul on tööjõumaksud Eestis juba praegu märkimisväärselt kõrged ning nende tõstmise asemel tuleks pikaajalist hooldust rahastada üldmaksudest.
Seda mõtet, et üldiste maksutulude roll Eesti heaoluriigi rahastamisel võiks olla suurem, toetavad ka mõned teised poliitikakoridorides ringlevad kontseptsioonipaberid (Praxis 2018; Arenguseire Keskus 2020), mis pakuvad välja tervishoiusüsteemi viimise kindlustusmudelilt universaalsele sotsiaalse kodakondsuse mudelile.
Hinnanguliselt on Eestis ravikindlustuseta 80 000 (OECD 2019) kuni 120 000 (Praxis 2018) inimest, mis PAH-reformi puhul tähendaks, et need u 10% elanikkonnast jääks ilma ka juurdepääsust avalikule hoolekandesüsteemile, juhul kui Eesti valiks reformiks Saksa tee. Niisiis lahendaks tervishoiusüsteemi viimine ravikindlustuselt üldmaksudele ka hoolekandesüsteemi mure, aga ainult siis, kui makse tõstetakse. Selleks praegusel Riigikogu koosseisul poliitilist tahet ilmselt pole.
Niisiis tuleb otsida sotsiaaleelarvete suurendamiseks vähem radikaalseid variante. Üks ettepanek, mille oleme juba varem välja käinud (Toots ja Malmstein 2019), pakub vaadata üle, kes ja millelt ühisesse tervishoidu raha paneb.
Eesti tervishoiusüsteem on üldiselt solidaarne, kuid sotsiaalkindlustuse põhimõtte kohaselt on see solidaarsus tegelikult valikuline. Sotsiaalmaksu ravikindlustuse komponent on seotud palgaga, mitte inimeste tegeliku tuluga. Seega kannavad põhikoormust palgasaajad ja ebaproportsionaalselt väiksemat koormust ettevõtjad, kes saavad oma kulusid optimeerida.
Ühe lahendina võiks kaaluda näiteks dividendide tulumaksu 20%lise määra jaotamist tulumaksu komponendi (nt 15%) ja ravikindlustuse komponendi (nt 5%) vahel. Selline lahend ei suurendaks üldist maksukoormust, kuid võimaldaks ravikindlustust rahastada solidaarsemalt ja suunata lisaraha PAHi teenustele.
Kokkuvõtteks
Öeldakse, et iga süsteem on nii tugev, kui tugev on tema nõrgim lüli. Eesti akuutravisüsteem pani pandeemia löögile hästi vastu ja näitas suurepärast võimet väledalt reageerida (sh teha koostööd ministeeriumide üleselt). Siiski pole Eesti tuleviku epideemiateks ja pandeemiateks hästi valmis enne, kui pikaravi- ja hooldussüsteem on akuutravi tasemele „järele tõmmatud”. Pikaajaline hoolekanne, hooldekodud ja avahooldus võivad kujuneda Eesti terviseolukorra Achilleuse kannaks. Sotsiaalhoolekanne pole poliitikutele atraktiivne ning valijate hääli ei taga, mistõttu jääb see kogu aeg tagaplaanile.
Poliitikateadustes kasutatakse „võimaluste akna” metafoori tähistamaks seda hetke, mil ühe probleemi töösse võtmine on tõenäoline. Võimaluste aken avaneb siis, kui on olemas emb-kumb – kas tugev avalikkuse ja huvigruppide surve, millele lisandub reformi toetav poliitikute koalitsioon valitsuses (ingl political stream) või probleemi teadvustamine tõenduspõhiste analüüside, riikidevahelise võrdluse ja statistika põhjal, millega koos käiakse välja alternatiivsed arengustsenaariumid (problem stream + policy ehk ametnike stream) (Kingdon 1995). Eestis on nendest tingimustest selgelt olemas probleemi surve, samuti ametnike valmidus PAH-reformi teha.
Poliitilist survet esindavad valdkonna huvirühmad, ent neid ei toeta poliitikud. Niikaua kui puudub poliitiline tahe süsteemi reformida, sh rahastamismudelit muuta, piirdubki kogu protsess raportite lehitsemisega. COVID küll paotas PAH-reformile võimaluste akent, ent nagu juuli- ja augustikuu sündmused näitavad, on Ratase valitsus otsustanud kasutada neid erakordseid võimalusi hoopis soodsa riigilaenu andmiseks valitud äriettevõtetele (Tallink, Nordica, Porto Franco).
Nii et kui keegi ikka veel küsib, miks kümne aasta jooksul toodetud soliidsed uuringud pole siiani aidanud pikaajalise hoolduse reformi ära teha, tuleks sellele vastata kuulsa lendlause parafraasiga – „See on poliitika, lollpea!”*
Artikkel ilmus ajakirjas Sotsiaaltöö 3/2020
* „It’s the economy, stupid” on fraas, mille tõi käibesse B. Clintoni 1992. a valimiskampaania juht James Carville. Sõna „majandus” asendatakse tihti mingi teise, konteksti sobiva sõnaga; nt kliima-aktivistid, sh Greta Thunberg, kasutavad väljendit – „It’s the planet, stupid!”
Viidatud allikad
Aaben, L., Paat-Ahi, G., Nurm, Ü.-K. (2017). Pikaajalise hoolduse deinstitutsionaliseerimise mõju hindamise raamistik. Tallinn: Poliitikauuringute Keskus Praxis.
Arenguseire Keskus (2020). Eesti tervisekindlustuse tulevik – võtmetegurid ja kvantitatiivne mudel. Pakkumuskutse. (20.03.2020).
Bihan, B. (2018). ESPN Thematic Report on Challenges in long-term care. France. https://ec.europa.eu/social/main.jsp?advSearchKey=espnltc_2018&mode=advancedSubmit&catId=22&policyArea=0&policyAreaSub=0&country=0&year=0 (07.08.2020).
Colombo, F. (2020). Winning the war against Covid-19: A new phase. https://soundcloud.com/oecd/oecd-podcasts-francesca-colombo (25.05.2020).
Gerlinger, T. (2018). ESPN Thematic Report on Challenges in Long-Term Care. Germany. https://ec.europa.eu/social/main.jsp?advSearchKey=espnltc_2018&mode=advancedSubmit&catId=22&policyArea=0&policyAreaSub=0&country=0&year=0 (07.08.2020).
Kalliomaa-Puha L., Kangas O. (2018). ESPN Thematic Report on Challenges in long-term care. Finland.
Kingdon, J. W. (1995). Agendas, alternatives and public policies (2. tr.). New York, NY: Longman.
OECD (2019). State of the Health in the EU. Eesti: Riigi terviseprofiil. OECD, Euopean Observatory on Health systems and Policies. www.oecd.org/publications/eesti-riigi-terviseprofiil-2019-1efa7683-et.htm (10.08.2020).
Praxis (2018). Ravikindlustus valitutele või ravikaitse kõigile -kuidas täita lüngad Eesti ravikindlustuses? Ravikindlustuskaitseta inimeste kindlustuskaitse katkendlikkuse või puudumise põhjused ja võimalused kaitse laiendamiseks. Tallinn.
Ranzi, C., Pavolini, E. (2015). Not all that glitters is gold: Long-term care reforms in the last two decades in Europe. Journal of European Social Policy, 25(3) 270–285.
Riigikantselei (2017). Hooliva riigi poole. Poliitikasuunised Eesti pikaajalise hoolduse süsteemi tõhustamiseks ja pereliikmete hoolduskoormuse vähendamiseks. Hoolduskoormuse vähendamise rakkerühma lõpparuanne.
Spasova, S., Baeten, R., Coster, S., Ghailani, D., Peña-Casas, R. Vanhercke, B. (2018). Challenges in long-term care in Europe. A study of national policies. Brussels: European Social Policy Network (ESPN), European Commission. https://ec.europa.eu/social/main.jsp?catId=738&langId=en&pubId=8128&furtherPubs=yes (06.08.2020).
Toots, A., Malmstein, R. (2019). Otsustamatuse korral laguneb Eesti heaoluriik. Eesti Päevaleht, 19. veebruaril.
World Bank (2017). Reducing the burden of care in Estonia. Interim Report. Tallinn.

